诊断
接受乳房 X 线检查
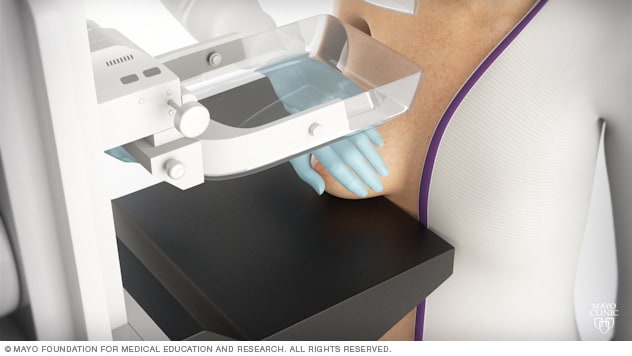
接受乳房 X 线检查
在进行乳房 X 线检查时,您需要站在专为乳房 X 线检查设计的 X 射线机前面。技术人员将您的乳房置于一个平台上,同时根据您的身高定位该平台。技术人员还会帮助您定位头部、手臂和躯干,以便能毫无阻碍地查看您的乳房。
乳房核磁共振成像
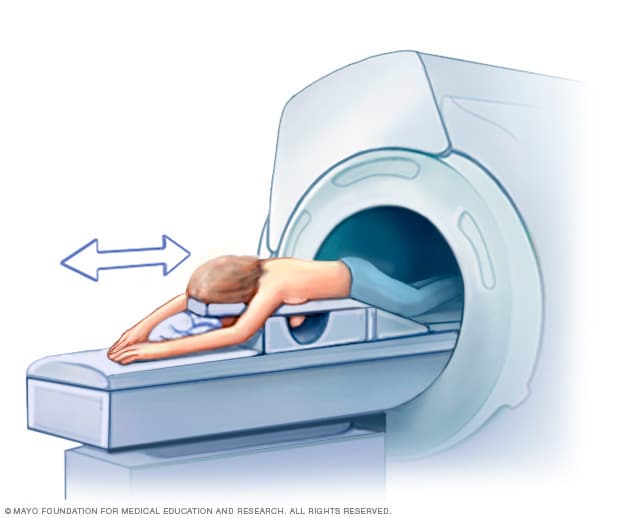
乳房核磁共振成像
进行乳房 MRI 时,需要俯卧在铺有软垫的扫描台上,乳房置入扫描台的凹陷空间。凹陷处有用于接收 MRI 信号的线圈。扫描台滑入 MRI 机器的开口。
空芯针活检

空芯针活检
空芯针穿刺活检使用一根空心的长管子获取组织样本。此图展示对可疑乳腺肿块进行活检。样本被送到实验室由医生(病理科医生)进行检测。他们专门检查血液和身体组织。
乳腺癌的诊断通常从检查和讨论您的症状开始。影像学检查可以发现乳房组织是否存在任何异常。为确认是否为癌症,需要从乳房中取出组织样本进行检测。
乳房检查
进行临床乳房检查时,医疗护理专业人员会查看乳房是否有任何异常。这可能包括皮肤和乳头的改变。然后,医疗护理专业人员会触诊乳房,看看是否有肿块。医疗护理专业人员还会沿着锁骨和腋下触诊,寻找是否有肿块。
乳腺 X 线摄影
乳腺 X 线摄影是一种针对乳房组织的 X 线检查。乳腺 X 线摄影常被用来筛查乳腺癌。如果在乳腺 X 线摄影筛查中发现可疑异常,您可能需要进行另一次乳腺 X 线摄影,对异常处做更仔细的评估。这种更详细的乳腺 X 线摄影称为诊断性乳腺 X 线摄影。它通常用于仔细检查双侧乳房。
乳腺超声
超声检查使用声波生成身体内部结构的图像。乳腺超声检查可能为医护团队提供有关乳房肿块的更多信息。例如,超声检查可以显示肿块是实性肿块还是充满液体的囊肿。医护团队利用这些信息来决定您接下来可能需要的检查。
乳房 MRI
MRI 机器使用磁场和无线电波来呈现身体内部影像。乳房 MRI 可以生成乳房的更详细图像。有时,这种方法用于仔细检查受影响乳房中的其他癌症区域,还可能用于检查另一个乳房中的癌症。接受乳房 MRI 检查前通常需注射造影剂。造影剂可让组织更清晰地显示在图像上。
取出乳腺细胞样本进行检测
活检是一项采集组织样本并在实验室中进行检测的医疗程序。为了获取样本,医疗护理专业人员将针头穿过皮肤,进入乳房组织。医疗护理专业人员使用 X 射线、超声或其他成像类型呈现的图像来引导针头。针头到达适当的位置后,医疗护理专业人员使用针头从乳房中抽出组织。通常会在采集组织样本的部位放一个标记。该小金属标记会在影像学检查中显示出来。这个标记有助于医护团队监测相关区域。
在实验室中对细胞进行检测
将活检中采集的组织样本送至实验室进行检测。检测可以显示样本中的细胞是否癌变。其他检测可提供有关癌症类型及其生长速度的信息。特殊检测可提供有关癌细胞的更多详细信息。例如,检测可能会寻找细胞表面的激素受体。医护团队可以使用这些检测的结果来制定治疗计划。
乳腺癌分期
在医护团队诊断出您患有乳腺癌后,您可能需要进行其他检测来了解癌症程度。这称为癌症分期。医护团队利用您的癌症分期来了解您的预后。
接受乳腺癌手术之前,可能无法获得癌症分期的完整信息。
用于乳腺癌分期的检查和程序可能包括:
- 血液检查(如全血细胞计数)和显示肾脏和肝脏功能状况的检测。
- 骨扫描。
- CT 扫描。
- MRI。
- 正电子发射体层成像扫描,也称为 PET 扫描。
并非每个人都需要接受上述所有检查。医护团队会根据您的具体情况选择合适的检查。
乳腺癌分期范围为 0 至 4 期。数字越低表示癌症晚期程度越低,更有可能治愈。0 期乳腺癌是指局限于乳腺导管内的癌症。癌症尚未扩散,未侵袭乳腺组织。随着癌症生长进入乳腺组织并发展到更晚期,分期也越来越高。4 期乳腺癌意味着癌症已经扩散到身体的其他部位。
治疗
乳腺癌的治疗通常首先通过手术切除癌症病灶。多数乳腺癌患者在手术后还会接受其他治疗,例如放射治疗、化疗和激素治疗。有些患者可能在手术前接受化疗或激素治疗。这些药物有助于缩小癌症,使其更易切除。
您的治疗计划将视您乳腺癌的具体情况而定。医护团队考虑的因素包括癌症分期、癌症的生长速度以及癌细胞是否对激素敏感。医护团队还会考虑您的整体健康状况和偏好。
乳腺癌的治疗有许多方案选择。考虑所有方案并就您的护理作出复杂决定,可能会让您感到不知所措。请考虑向乳腺中心或专科门诊的乳腺科医生寻求第二诊疗意见。与曾经面临同样抉择的乳腺癌生存者交流。
乳腺癌手术
肿块切除
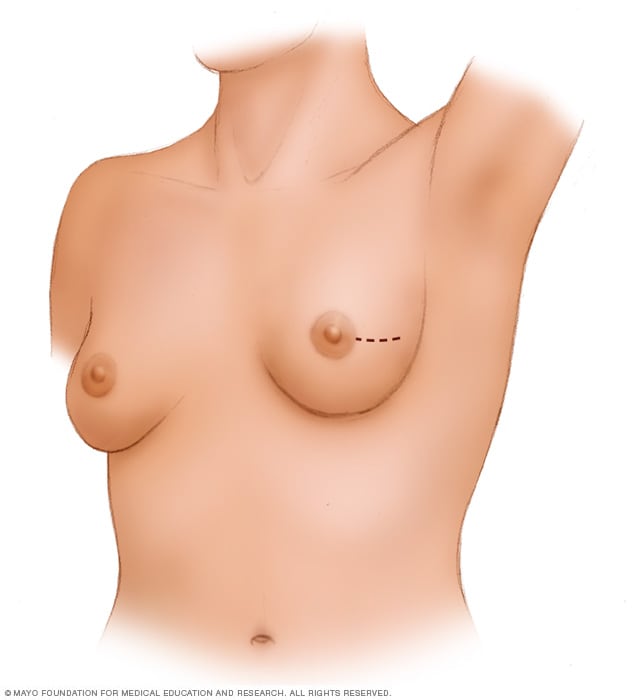
肿块切除
肿块切除需要切除癌细胞及其周围的一些健康组织。此图所示为该医疗程序可能使用的潜在切口,但外科医生会根据具体情况确定最好的方法。
乳房切除术
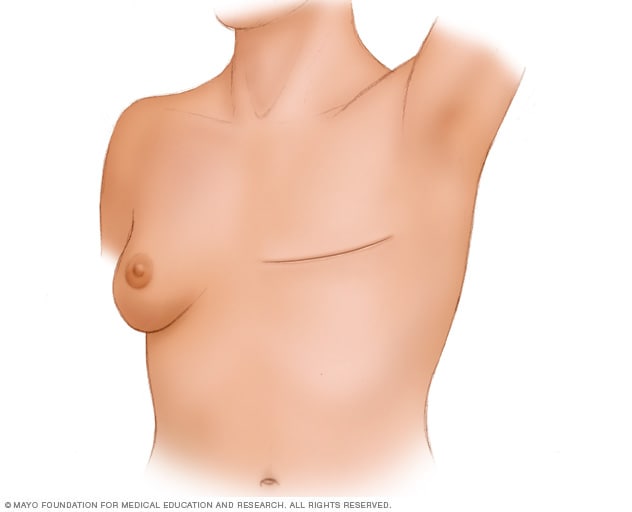
乳房切除术
在全乳房切除术中,外科医生要切除乳房组织、乳头、乳晕和皮肤。该手术也称为单纯乳房切除术。其他乳房切除术可能会留下乳房的某些部分,如皮肤或乳头。乳房重建属于可选手术。乳房重建可能与乳房切除术同时进行,也可在切除术后分别进行。
前哨淋巴结活检
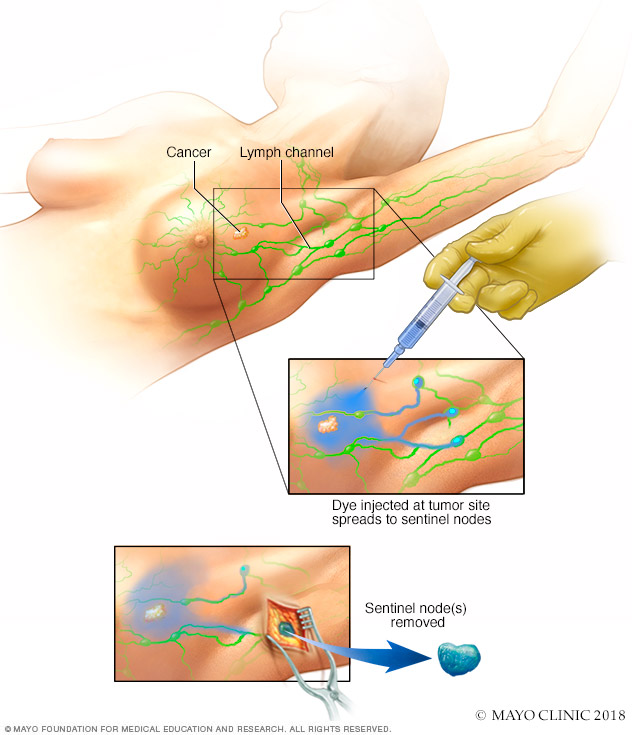
前哨淋巴结活检
前哨淋巴结活检可以确定肿瘤进入的前几个淋巴结。外科医生使用无害染料和弱放射性溶液来定位前哨结节。取出结节,检查是否有引发癌症的迹象。
乳腺癌手术通常涉及切除乳腺癌的程序和切除某些附近淋巴结的程序。用于治疗乳腺癌的手术包括:
-
切除乳腺癌。肿块切除是指切除乳腺癌及其周围的一些健康组织的手术。不切除乳房组织的其余部分。这项手术也称为保乳术或局部扩大切除术。大多数进行肿块切除的患者还要接受放射疗法。
肿块切除可能用于切除较小的癌症。有时可能会在手术前化疗,以缩小癌症,从而可以进行肿块切除。
-
切除所有乳房组织。乳房切除术是一种切除乳房的所有乳房组织的手术。最常见的乳房切除术是全乳房切除术,又称单纯乳房切除术。这项手术切除所有乳房组织,包括小叶、导管、脂肪组织和一些皮肤,包括乳头和乳晕。
乳房切除术可能用于切除较大的癌症。如果一侧乳房内有多处癌症,则也可能需要进行这项手术。如果您不会或不愿意在术后接受放射疗法,则可能需要接受乳房切除术。
一些较新型的乳房切除术可能不需要切除皮肤或乳头。例如,保留皮肤乳房切除术会留下一部分皮肤。保留乳头乳房切除术会留下乳头及其周围的一圈皮肤(即乳晕)。这些较新型的手术可改善术后乳房的外观,但并不适用于所有人。
- 切除少数淋巴结。前哨淋巴结活检是一项取出几个淋巴结进行检测的手术。乳腺癌扩散时,往往首先进入附近淋巴结。为确定癌症是否已经扩散,外科医生会切除癌症附近的几个淋巴结。如果在这些淋巴结中没有发现癌症,则在任何其他淋巴结中发现癌症的概率很小。不需要再切除其他淋巴结。
- 切除多个淋巴结。腋部淋巴结清扫是一项从腋窝切除多个淋巴结的手术。如果影像学检查显示癌症已经扩散至淋巴结,则您的乳腺癌手术可能包括该手术。如果前哨淋巴结活检发现癌症,也可能需要使用该手术。
- 切除双侧乳房。某些一侧乳房患癌的人可能选择将对侧乳房也切除,即使对侧乳房没有癌症。这种手术称为对侧预防性乳房切除术。如果您对侧乳房的患癌风险高,这种方案或许是一个选项。如果您有癌症的强家族史或者可增加患癌风险的 DNA 变化,则该风险可能较高。大多数单侧患乳腺癌的人对侧乳房不会患癌。
乳腺癌手术的并发症取决于所选择的手术。所有手术都有疼痛、出血和感染的风险。切除腋窝淋巴结会有手臂肿胀(即淋巴水肿)的风险。
您可以选择在乳房切除术后行乳房重建。乳房重建是恢复乳房形状的一种手术。具体方案可能包括使用乳房植入物重建乳房,或使用您自己的身体组织重建乳房。考虑请医护团队在您乳腺癌手术前将您转诊给整形外科医生。
放射疗法
放射疗法
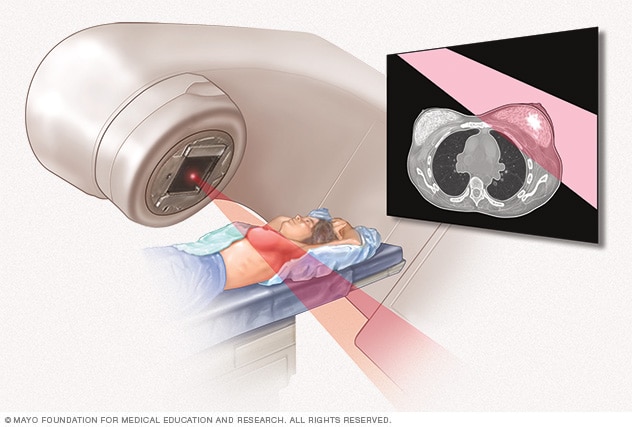
放射疗法
外放射疗法使用高功率能量束来杀死癌细胞。一台围绕您移动的机器,将射束精准地瞄准癌症部位。
放射疗法用强大的能量束来治疗癌症。能量可能来自 X 线、质子或其他来源。
对于乳腺癌治疗,放射疗法通常采用外照射疗法。在这种放射疗法中,您需要躺在治疗台上,同时有一台大型机器在您身体周围移动。机器向身体上的精确点位发送放射线。也可能将放射源放置在体内,但这种情况不太常见。这类放射疗法称为近距离治疗。
放射疗法通常在外科手术后进行。它可以杀死手术后可能残留的所有癌细胞。放射疗法可降低癌症复发的风险。
放射疗法的副作用包括感觉非常疲惫以及照射部位出现晒伤样皮疹。乳房组织也可能看起来肿胀或感觉更坚实。在罕见情况下,也可能发生更严重的问题。这包括损伤心脏或肺。在极罕见的情况下,会在治疗过的部位长出新癌症。
化疗
化疗使用强效药物来治疗癌症。现已有许多化疗药物可供选择。治疗通常需要化疗药物联合用药。大部分都通过静脉给药。也有一些采用药片形式。
乳腺癌化疗通常在手术后进行。它可以杀死可能残留的所有癌细胞,并降低癌症复发的风险。
有时化疗会在手术前进行。化疗可能缩小乳腺癌,使其更容易切除。手术前化疗也可能控制扩散至淋巴结的癌症。如果化疗后淋巴结不再显示出癌症的迹象,那么就可能不需要手术切除多个淋巴结。癌症对术前化疗的反应可帮助医护团队决定术后可能需要哪种治疗。
如果癌症扩散到身体其他部位,则化疗有助于控制病情。化疗可能缓解晚期癌症的症状,如疼痛。
化疗的副作用取决于使用的药物。常见的副作用包括脱发、恶心、呕吐、感觉非常疲惫和感染风险增加。罕见副作用可包括过早绝经和神经损害。在极罕见的情况下,某些化疗药物可导致血细胞癌症。
激素治疗
激素治疗使用药物来阻断体内的某些激素。可用于治疗对雌激素和孕酮两种激素敏感的乳腺癌。医疗护理专业人员将这些癌症称为雌激素受体阳性和孕酮受体阳性。对激素敏感的癌症使用激素作为其生长的燃料。阻断这些激素可导致癌细胞缩小或死亡。
激素治疗通常在手术和其他治疗后进行。它可以降低癌症复发的风险。
如果癌症扩散到身体其他部位,则激素治疗有助于控制病情。
激素治疗中可采用的治疗方法包括:
- 阻断激素附着于癌细胞的药物。此类药物称为选择性雌激素受体调节剂。
- 阻止身体在绝经后继续产生雌激素的药物。此类药物称为芳香化酶抑制剂。
- 阻止卵巢产生激素的手术或药物。
激素治疗的副作用取决于您接受的具体治疗。其副作用可能包括潮热、盗汗和阴道干涩症。更加严重的副作用包括发生骨质疏松和血凝块的风险。
靶向治疗
靶向治疗使用可攻击癌细胞中特定化学物质的药物。通过阻断这些化学物质,靶向治疗可杀死癌细胞。
乳腺癌最常见的靶向治疗药物为靶向蛋白质 HER2 的药物。某些乳腺癌细胞会产生过多的 HER2。这种蛋白质有助于癌细胞生长和存活。靶向治疗药物会攻击产生过多 HER2 的细胞,而不会伤害健康细胞。
有许多其他用于治疗乳腺癌的靶向治疗药物。可能会对您的癌细胞进行检测,以确定这些药物是否可能对您有帮助。
可以在术前使用靶向治疗药物缩小乳腺癌,使其更易切除。某些靶向治疗药物在手术后使用,以降低癌症复发的风险,而另一些靶向治疗药物只用于癌症已经扩散到身体其他部位的情况。
免疫疗法
免疫疗法使用药物帮助人体免疫系统杀死癌细胞。免疫系统通过攻击病菌和其他不应该出现在人体内的细胞来对抗疾病。癌细胞通过躲避免疫系统的攻击而存活。免疫疗法帮助免疫系统细胞找到并杀死癌细胞。
免疫疗法可能是三阴性乳腺癌的一种治疗方案。三阴性乳腺癌是指癌细胞没有雌激素、孕酮或 HER2 受体。
姑息治疗
姑息治疗是一种特殊的医疗护理,旨在帮助严重疾病患者减轻痛苦。如果您患有癌症,姑息治疗可以帮助减轻疼痛和其他症状。一个由医疗护理专业人员组成的团队负责提供姑息治疗。该团队包括医生、护士以及其他经过专门训练的专业人员。他们的目标是提高您和家人的生活质量。
姑息治疗专科医生将与您和家人以及医护团队合作,以减轻您的痛苦。在您接受癌症治疗时,他们会提供额外的支持。您可以在接受强效癌症治疗(如手术、化疗或放射疗法)的同时采用姑息治疗。
当姑息治疗和其他所有适宜疗法同时进行时,癌症患者可能感觉更好,寿命也可能更长。
临床试验
探索 Mayo Clinic 的研究 测试新的治疗、干预与检查方法,旨在预防、检测、治疗或控制这种疾病。
替代医学
目前还没有发现治愈乳腺癌的替代疗法。但补充和替代疗法可能有助于应对治疗的副作用。
缓解疲劳的替代疗法
许多乳腺癌患者在治疗期间和治疗后都会感到疲劳。这种极度疲劳和疲惫的感觉可能持续数年。与医护团队提供的治疗相结合时,辅助和替代疗法可能有助于缓解疲劳。
请向医护团队咨询以下事项:
- 表达感受。找到能让您记录或谈论情绪的活动。例如写日记、参加互助组或与咨询师交谈。
- 平缓的运动。如果征得医护团队的同意,最开始每周可以进行几次平缓的运动。在可以承受的情况下适当增加运动量。可考虑散步、游泳、瑜伽和太极。
- 管理压力。对日常生活中的压力进行管理。尝试运用多种减压技巧,如肌肉放松、想象、花时间陪伴朋友和家人。
妥善处理与支持
一些乳腺癌生存者表示,一开始确诊时,他们感到很难承受。在感到不知所措的同时还需要做出重要的治疗决定,这会给人造成很大的压力。渐渐地,您会找到方法来应对个人感受。在您找到适合自己的方式之前,以下做法可能会有所帮助:
充分了解您的乳腺癌情况,对自己的治疗做出明智的决策
如果您想了解有关您乳腺癌的更多信息,请向医护团队咨询您的癌症详情。写下癌症类型、分期和激素受体状态。咨询您可以在哪里详细了解关于您治疗方案的可靠信息。
详细了解癌症状况和治疗方案后,您在做出治疗决策时会更加自信。不过,有些患者不想知道其癌症的详细信息。如果您也是这么想的,也请让医护团队知道。
与其他乳腺癌生存者交流
您可能发现与其他确诊为乳腺癌的患者交流可能有所帮助,并使您感到鼓舞。联系您所在地区的癌症互助组织,了解您附近或网上的互助组。如果在美国,您可以先联系美国癌症协会。
向他人诉说您的感受
找朋友或家人倾听您的想法。您也可以向神职人员或咨询师倾诉。请您的医护团队推荐一位与癌症患者打交道的咨询师或其他专业人士。
与朋友和家人保持亲密关系
在癌症治疗期间,朋友和家人能够为您提供重要的支持网络。
随着您开始告诉别人您的乳腺癌诊断,您可能得到很多帮助。提前想好您可能需要哪些方面的帮助。例如当您想说话时倾听或帮助您做饭。
准备您的预约
如果出现任何令人担忧的症状,请与医生或其他医疗护理专业人员约诊。如果一项检查或影像学检查显示您可能患有乳腺癌,医护团队可能会将您转诊给专科医生。
诊治乳腺癌患者的专科医生包括:
- 乳房健康专科医生。
- 乳腺外科医生。
- 专门从事诊断性检查(如乳腺 X 线摄影)的医生,称为放射科医生。
- 专门治疗癌症的医生,称为肿瘤科医生。
- 通过放射线来治疗癌症的医生,称为放射肿瘤科医生。
- 基因咨询师。
- 整形外科医生。
您可以做的准备
- 写下您目前出现的所有症状,包括看似与您预约就诊原因无关的任何症状。
- 写下关键个人信息,包括任何重大压力或近期的生活变化。
- 写下您的癌症家族史。注明所有曾患过癌症的家人。注明每位家人与您的关系、癌症的类型、确诊时的年龄以及患癌后生存情况。
- 列出您正在使用的所有药物、维生素或补充剂。
- 保存所有与癌症诊断和治疗有关的记录。将您的记录整理在一个文件夹中,就诊时一并带上。
- 考虑让家人或朋友陪同就诊。有时可能难以记住就诊期间提供给您的所有信息。陪同者可能会记住您遗漏或忘记的一些事项。
- 写下需要向医疗护理专业人员咨询的问题。
需要向医生咨询的问题
您与医疗护理专业人员面诊的时间有限。准备一份问题清单,以便您充分利用就诊时间。请按照重要程度由高而低的顺序列出问题,以免时间不够。对于乳腺癌,要咨询的一些基本问题包括:
- 我得了哪种类型的乳腺癌?
- 我的癌症处于哪个分期?
- 您是否可以给我解释一下我的病理报告?能给我一份我的病历吗?
- 我还需要做其他检查吗?
- 有哪些治疗方法可以选择?
- 您所建议的每种治疗方法都有哪些好处?
- 每种治疗方法都有哪些不良反应?
- 治疗会导致绝经吗?
- 每种治疗方法对我的日常生活有何影响?我可以继续工作吗?
- 您有没有特别建议的治疗方法?
- 您怎么知道这些治疗方法对我有益?
- 就我这种情况,您对我的朋友或家人有什么建议?
- 我需要多快做出癌症治疗的决定?
- 如果我不想接受癌症治疗会怎么样?
- 癌症治疗的费用大概是多少?
- 我的保险计划可以报销您建议的检查和治疗吗?
- 我是否需要第二诊疗意见?我的保险会承保吗?
- 有没有我可以带走的手册或其他印刷材料?您是否可以推荐一些网站或书籍?
- 是否有我应该考虑的临床试验或新疗法?
除了您准备好的问题外,就诊期间还可以随时提出您想到的其他问题。
医生可能做些什么
准备好回答关于您的症状和健康状况的一些问题,例如:
- 何时开始出现症状?
- 您的症状是持续存在,还是偶尔出现?
- 您的症状有多严重?
- 有没有什么因素似乎会改善您的症状?
- 有没有什么因素似乎会加重您的症状?
Jan. 10, 2025